
| 第2部講演 | 腎臓病を抑えるには |
| 講師:自治医科大学腎臓内科教授 草野 英二先生 |
 |
| 草野 英二先生 |
○松村 「腎臓病を抑えるには」ということで自治医科大学腎臓内科教授の草野英二先生に御講義をいただきます。
草野先生のプロフィールを御紹介いたしますと、東北大学医学部をご卒業後アメリカのミネソタにありますメイヨー・クリニックに2年間行ってらっしゃいまして、昭和62年から自治医科大学に奉職をしていらっしゃいます。
現在は自治医科大学で腎臓内科の教授をしていらっしゃいます。日本腎臓学会の評議員、日本透析療法学会の評議員などもお務めで、いろいろとそのほかにもたくさんお務めでいらっしゃいます。
それでは先生に腎臓病を抑えるにはどうすればいいかというお話をお伺いいたします。草野先生よろしくお願いいたします。
○草野 松村さんご紹介どうもありがとうございます。ただいま紹介にあずかりました自治医大腎臓内科の草野でございます。
東京の方でこういう講演会があるということで先ほど話をされました慶応の林先生の方からご紹介いただいたわけです。
私が医者になりたてのころ、27年ほど前になるわけですけれども、その当時は外来に透析をこれから受けるというような腎不全の患者さんが来ますと、非常につらいという思いがありました。
最近では透析をするということは隣の家にお茶を飲みに行く程度だという話を患者さんにすることがありまして、それは透析自体が非常に普及したためであります。また方法論的には今の医療レベルを考えますとそんなに難しくない状況になっているからです。
既に皆様、先ほどの林先生も含めまして大変有名な先生方から毎年こういう講義を受けられているようですので、私が今さらあんまりつけ加えることはないのですが、今日は「腎臓病を抑えるために」ということで話をさせていただきたいと思います。
ここにおいでの皆様は恐らくご自分が腎臓の病気をされている方だったり、糖尿病ですとか、高血圧を患ってそれで腎臓が悪い方ないしは、そのご家族の皆さんだと思います。きょうは腎臓がどういう働きをして、どのように腎不全になっていくのか、またその治療と対策について、話を進めていきたいと思います。
これは、若干自治医大のPRになるのですが、よく自治医大は、慈恵医大と間違えられまして、同じ「じ」で始まるものですから、自治医大はご存じの方はご存じだろうとは思いますけれども、東京から80キロぐらいの栃木県南河内町にあります。
自治医大駅がありますので、そこから歩いて10分ぐらいのところですけど、きわめて東京から近いところです。
名産物は宇都宮の餃子ですね。あとは「かんぴょう」ですとか、イチゴは「とちおとめ」ということで皆さん一度は口にしたことがあると思いますが、そういった物がございます。
名所旧跡はご存じのとおり日光ですとか鬼怒川ですとか那須というのがありまして、皆さんこういったところに遊びに出
かけたことがあるのではないかと思います。
これは自分のデジカメで撮った自治医大のプロフィールですが、これが正面から見たところです。(図1)なかなか立派な建物で、自治医大は昭和47年に創立され、この自治医大の名前に表れていますように、自治省管轄です。
現在では総務省管轄ですが、既に30年を経過して去年の9月に新棟ができ、それを加えますと現在1100床のかなり大きい病院でございます。
皆さんご存知かどうかわかりませんが、慶応大学と同じぐらいの国家試験の合格率がありまして、東京都も毎年3人ぐらいの学生さんをこの大学に送ってくれています。PRはこのぐらいにしておきます。

きょうは腎臓の仕組みと働き、腎臓病と腎不全、腎不全の進行、腎不全の治療と対策、将来の展望という順序で話をしていきたいと思います。
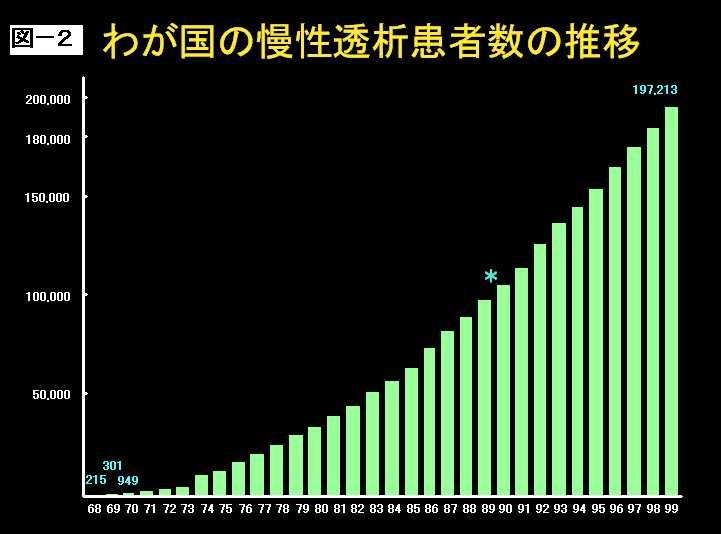
透析は1968年ぐらいから始まりましてその時点で患者さんはたかだか215名ぐらいだったわけです。若干統計古いのですが、2002年現在で、22万人の患者さんが透析を受けているわけです。ですから、何と35年の間に1000倍以上もふえてしまったということなのです。(図2)
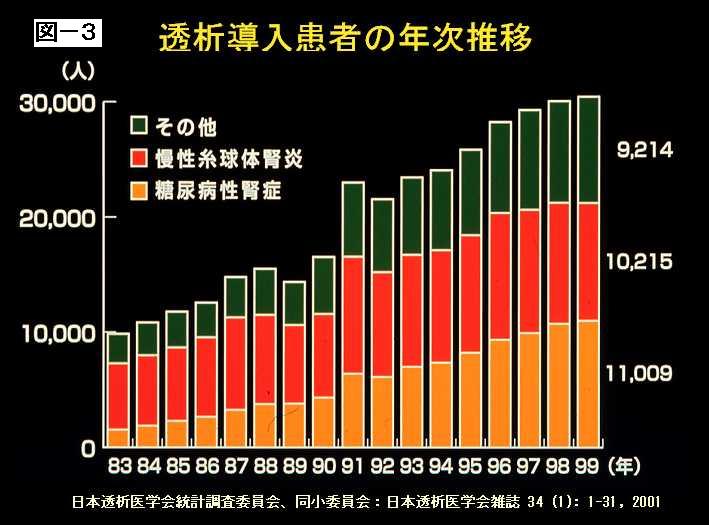
糖尿病性腎症について
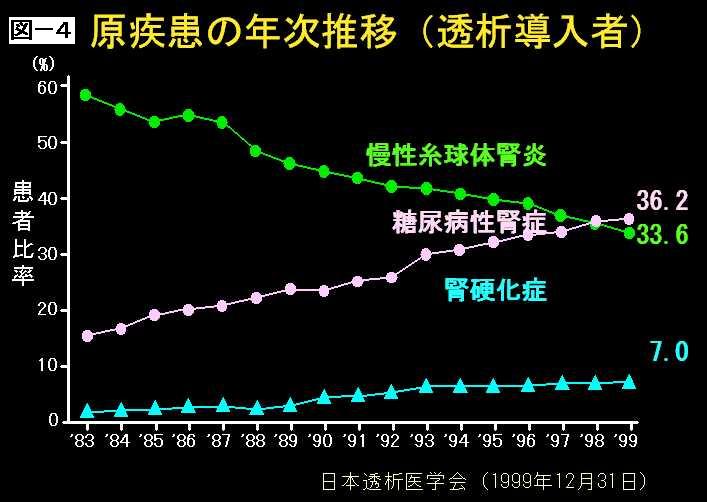
今の導入患者さん3万人の割合を要約すると、糖尿病性腎症が非常にふえて、慢性糸球体腎炎は実数は減っていないのですが割合的に減って、それで腎硬化症がふえているというになるわけです。この3つの疾患で8割ぐらいを占めています。中でも糖尿病性腎症は気をつけないといけないということになってくるわけです。(図4)

将来、透析の患者さんはどのくらいになるのかということを私なりに試算してみました。そういたしますと、現在2002年の段階で20万人ぐらいいるわけです。
透析の患者さんは普通の方より若干死亡される方が多く、そのため1年間に透析の患者さんは1万5000人ずつふえると言われております。
ですから10年の間に15万人ふえるわけです。大まかに計算しますと現在20万人いて10年で15万人ですので35万人、2020年には50万人、2030年65万人、2050年には95万人ということになりますが、恐らくこんなにはふえないと思います。
これは学問の進歩と人口が少なくなるということを全然勘案しないとこんなカーブになるだろうと考えられるだけで、恐らく2020年ですとか2030年、このあたりで頭打ちになるのではないかと考えられますけれども、現段階ではこんな試算もできるということです(図6)

腎臓の仕組みと働き
それでは実際腎臓の仕組みと働きについて見ていきたいと思います。
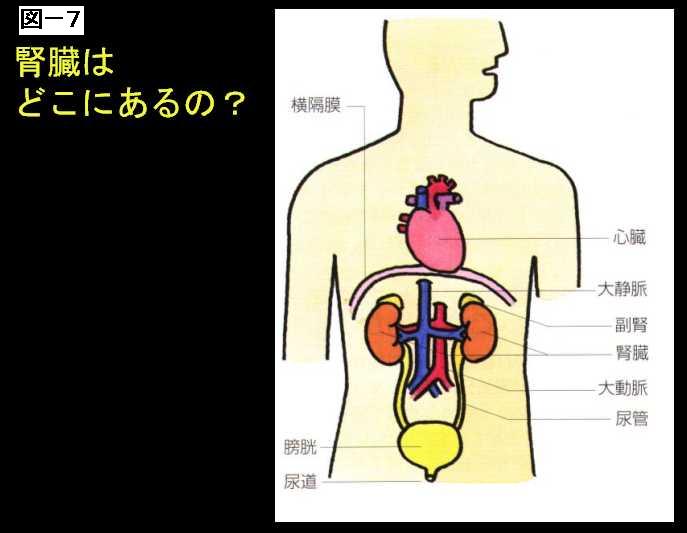 |
腎臓は皆さんご存じだろうと思いますが、横隔膜の下にありまして、片一方の腎臓は自分の握り拳をしめた程度の大きさです。 |
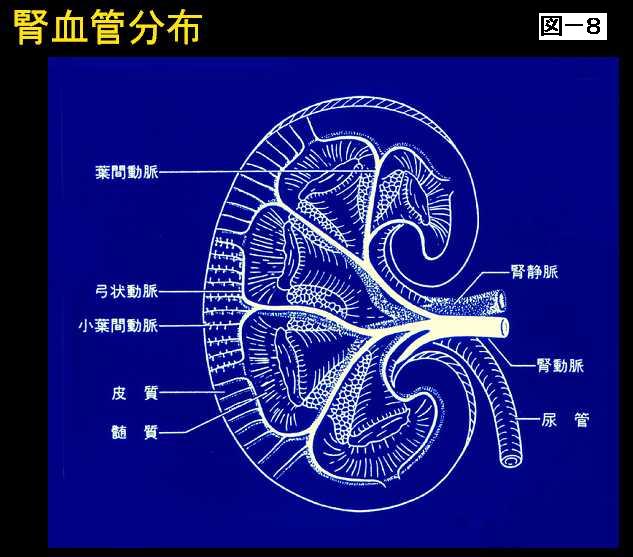 |
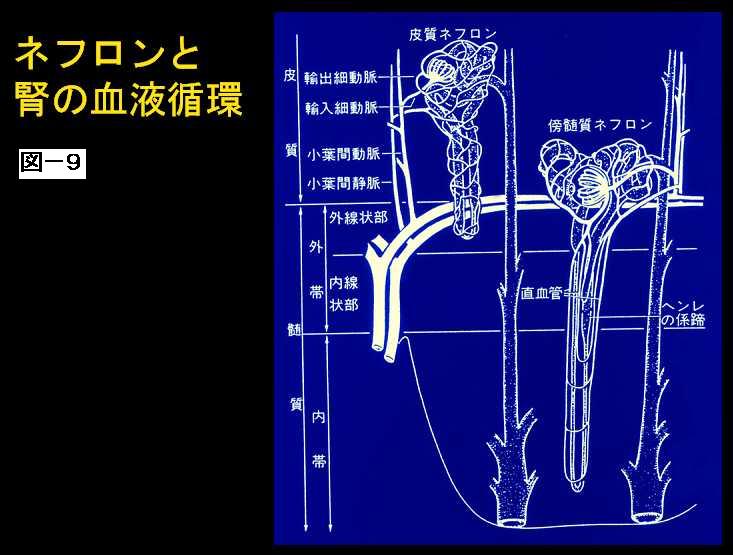
こういった腎臓に、たかだか200分の1の重量しかないところに、これは腎臓を縦に切ったところですけれども、腎臓は非常に血管が豊富なのです。(図8) 腎臓の働きを考えますとごく当たり前ですが、腎臓は血液の老廃物を体の外に出す臓器ですのでこういった具合に血管が非常に豊富に分布しているということがわかります。 腎動脈は、腎臓に入りますと葉っぱの葉脈みたいな格好で分布しておりまして、葉間動脈、弓状に曲がる弓状動脈、さらに枝分かれして小葉間動脈というのがあります。さらにそれが細かく枝分かれしまして、糸球体に注ぐわけです。 ここで実際血液が濾過されて、濾過された血液がこの尿細管という管の中を通って最終的には腎盂、尿管、膀胱に注ぐわけです。 この糸球体と尿細管をあわせましてネフロンと呼びます。 このネフロンが片1方の腎臓に100万あります。ですから両方の腎臓で200万あります。腎不全というのはこういったネフロンが1個1個つぶれていく状態を指すわけです。(図9) |
| 図8 |
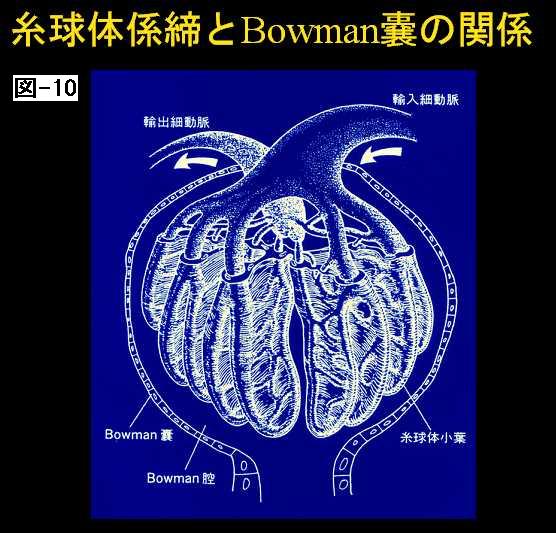 |
ですからクレアチニンがたとえば3ぐらいの方は、3分の1ぐらいの腎機能なわけですが、3分の1つぶれるということは200万のうちの3分の1ですので、70万ぐらいのネフロンしか残ってないということになるわけです。そういった格好で腎臓の表面にあるものと、もう少し深い部分にあるものとで働きが若干違います。 それでこの一番最先端の糸球体に注ぐところに輸入細動脈というのがありまして、これが糸球体の中で手を広げたような格好に毛細管が枝分かれするわけです。最終的にはこの輸出細動脈に注ぐわけですが、この毛細血管網が非常に発達しております。 毛細血管だけですと非常に安定しませんのでそれを外側から支持する細胞群があり、それがメサンギウム細胞と呼ばれ、実際腎臓には先ほど言いましたように血液が相当流れます。心臓から1分間に大体4リッターとか5リッターの血液がだされますが、両方の腎臓にあわせて1リッター、つまり20%ぐらい血液が流れるわけです。それで、重さが先ほどの話を思い出していただきたいのですが、たかだか体重の200分の1の臓器に20%ないしは25%の血液が流れ込むということは、皮膚の毛細血管だとか、そのほかの臓器の毛細血管に比べまして、40倍とか50倍ぐらいの多い血液が流れるということになります。(図10) |
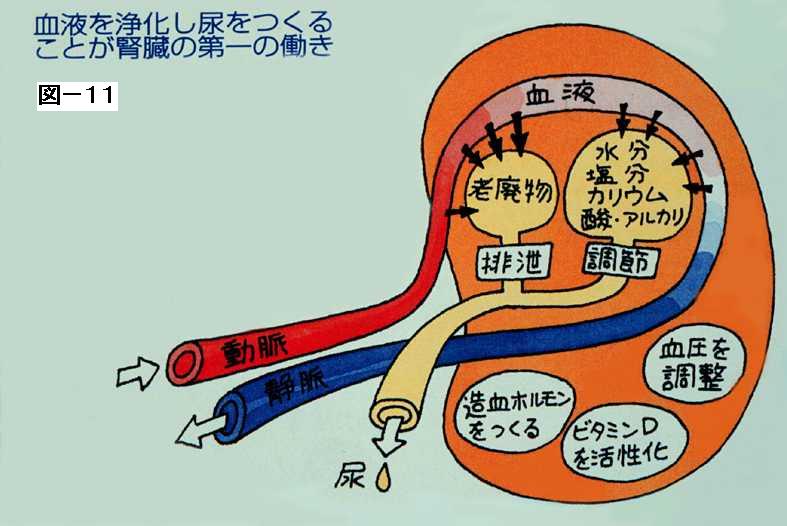
腎臓というのは、今見ましたように老廃物ですね、主に蛋白の代謝産物を排泄する臓器でもありますし、その他水分ですとか、塩分ですとか、カリウム、酸塩基ですね。酸塩基平衡、こういったものをつかさどる臓器でもあるわけです。

腎臓の病気と腎不全
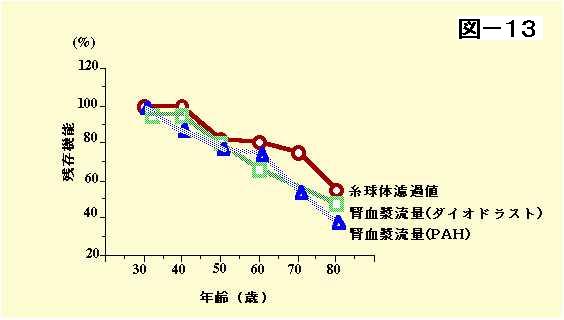
| それでは次に腎臓の病気と、腎不全の関係を見ていきたいと思います。 腎機能は皆さんお年がいってもあまり変わらないと思っているかもしれませんけれども、これ全く違います。 若いときは腎機能が悪いとはだれも思わないのですが、実は年齢が進みますと、生理的な状況でも腎機能は落ちてくるということがわかっております。 大体10年に10%です。ですから人間が恐らく100、130歳ぐらいまで生きますと、それだけでも、腎機能がなくなってしまうぐらいなのですけれども、20〜30代の方を100%としますと、40歳の方では90%、50歳では80、60歳では70%でしょうか。70歳では60%。80歳では大体半分ぐらいの腎機能になってしまうということがわかっております。(図13) |
 |
これは何も腎臓だけではなくて、肺ですとか、心臓ですとか、そういった臓器でもやはり同じような現象は確認されているわけですが、腎機能も例外ではなく、やはり年齢とともにその働きが落ちてくるわけです。
ですから、例えば40代ですとか、50代に高血圧があったとか、糖尿病が出てきたとか、慢性腎炎を患いますと、この悪化のスピードがさらに加速されるわけです。ですから、50代、60代といった年齢になりますと、腎機能がふつうの方の10分の1以下になってしまって、自分の腎臓だけではどうしようもなくなって、透析になるわけです。
これは腎臓病の一般的な経過なのですが、原因は何でも同じです。腎臓炎でも、ネフローゼでも、糖尿病性腎症でも、先ほど言いましたように、ネフロンの数が徐々に減ってくるわけですね。それで腎不全になってくるわけです。
10分の1ぐらいまで保たれていれば、何とか食事療法ですとか、塩分を守るということで、維持できるわけですけれども、それ以下になりますと、もうとても、自分の腎臓だけでは体液のバランスですとか、老廃物の排泄ができなくなって、尿毒症という状況になるという、多くの病気に共通してこういった現象が認められるというのが特徴です。
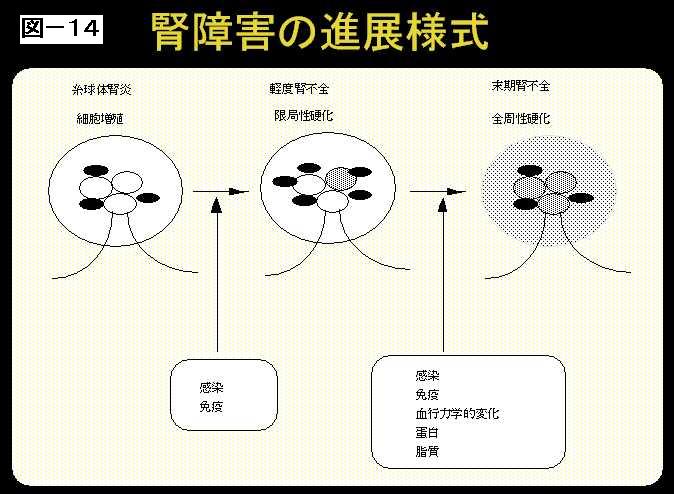
次に、腎不全の進行です。腎障害の進展様式ということで、いかに進むのかということを見ていきますと、例えば腎炎ですね。
腎炎があった場合に、これ先ほどのボウマン嚢で糸球体の毛細血管と考えていただきたいと思うのですが、その外側にはメサンギウム細胞といいまして、先ほど、毛細血管がふらつかないように、支持する細胞群があるというふうにお話ししましたけれども、こういった細胞群があるわけですが、腎炎の多くは、このメサンギウム細胞という外側にある細胞がふえる場合が多いんです。
そういったときには、感染ですとか免疫ですとか、そのような機序が働いて、この毛細血管がつぶれてしまいます。毛細血管がつぶれるということは、濾過ができないということですので、腎機能が落ちるということになるわけです。(図14)
 |
| 図15 |
腎臓の病気は皆さんよくご存じのように20年も30年も40年もかかるわけですね。ですから、こういう感染ですとか、免疫の機序がずっと続くわけではないのです。
ある一定の期間になりますと、むしろ血圧ですとか、食事の蛋白質ですとか、食事の脂肪だとか、血中の脂肪が影響しまして、この毛細血管をつぶすというような、そういった方向に働くわけです。そのあたりを次に説明していきたいと思います。
これは20年前にハーバード大学のブレンナー教授、非常に腎臓の領域では有名な先生ですが、その先生が今言いましたような感染だとか、免疫の機序以外に、血圧が大切だと、また食事の蛋白質がどうも腎障害の進展には影響するのだという、仮説を立てたのです。
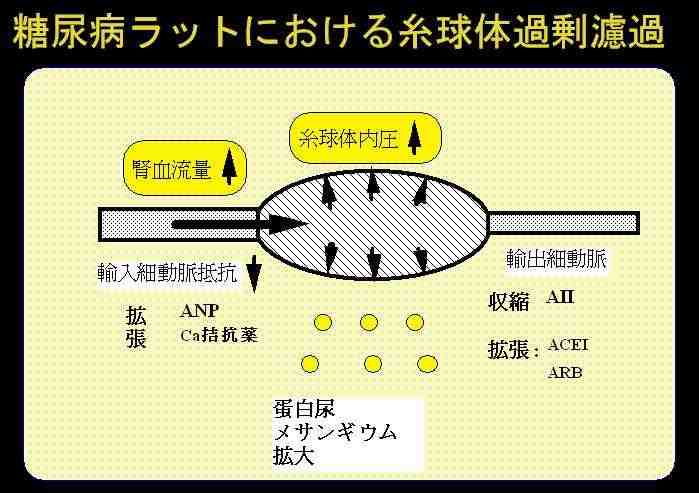
糸球体過剰濾過という考え方ですけれども、それはどういうことかと言いますと、これ先ほどの糸球体の毛細血管を1つのシェーマとしてあらわしたものですけれども、例えば糖尿病を例にとりますと、糖尿病というのは血糖が上がりますので、血液の中の浸透圧が非常に高くなります。そのために患者さんは水を飲みたくなってくるわけです。
同じことは塩気を多めにとったときでも、やはりのどが渇きます。それは血液の中の浸透圧が高くなるためで、そうしますと、人間は水を飲みたがるわけです。水をどんどんどんどん飲みますと血液の量がふえます。血液の量がふえますと、腎臓に流れる血液の量もふえるわけです。
そうしますと、この糸球体の毛細血管の内圧が上がってくるわけです。どんどん血液が流れますので、この糸球体の内圧が上がることが、腎臓が悪くなる原因の1つではないか、この糸球体で過剰に濾過が起こるということがまずいということを提唱したわけです。
短期的には糸球体がどんどん働くわけですから、糸球体濾過が盛んになって血液がきれいになるということですが、長くこういった状況が続きますと、いろんなメカニズムが考えられていますが、糸球体がつぶれてくるということがわかっております。ですから、専門的なことを言いますと、糸球体に入る毛細血管が広がるとまずいわけです。この内圧がどんどんどんどん上がるわけです。むしろこの輸出細動脈、こちら側を広げてあげれば内圧は下がるわけです。(図15)
 |
先ほども林先生が腎臓の病気の進展には高血圧のコントロールが大切だとお話ししたかと思いますけれども、それはこういったところに最近の腎臓を保護するような降圧薬は働くということがわかっています。輸出細動脈を開いて糸球体内圧を落とすというわけです。 |
腎不全の治療について
 |
それでは次に腎不全の治療について、見ていきたいと思うのですけれども、腎不全の治療にはどういったものが挙げられるかということですけれども、これは一番大切なものからピックアップしたわけですが、やはり食事の蛋白を制限することが大切です。 |
| 腎臓に病気のある方で高血圧の治療の原則ですけれども、まずは食事療法です。 これ先ほど林先生も言っておられましたが、7グラムぐらいの食塩制限がよろしいということになっております。 やはり人ですので、いくら医者が7グラムぐらいで抑えてくださいと言いましても、なかなかそれはできない相談だという方もいらっしゃいます。そういった方に関しましては利尿薬、尿が出るようなお薬ですね、塩分を排泄するような、そういったお薬を使います。 それでも血圧が高いような方は降圧薬を使うわけですけれども、降圧薬の中では、ことに、先ほど紹介したのはカルシウム拮抗薬とアンジオテンシン変換酵素阻害薬。これは特殊な医学用語ですのでわかりにくいかもしれませんけれども、先ほどの輸出細動脈を開くお薬です。それ以外にもこういったお薬があります。(図18) |
 |
| 図18 |
最近では、このアンジオテンシン変換酵素阻害薬ですとか、アンジオテンシン受容体拮抗薬ですとか、そういったものがよろしいと言われております。先ほどのシェーマを別な形であらわしたものなのですけれども、この輸出細動脈を開くのが、このアンジオテンシン変換酵素阻害薬です。
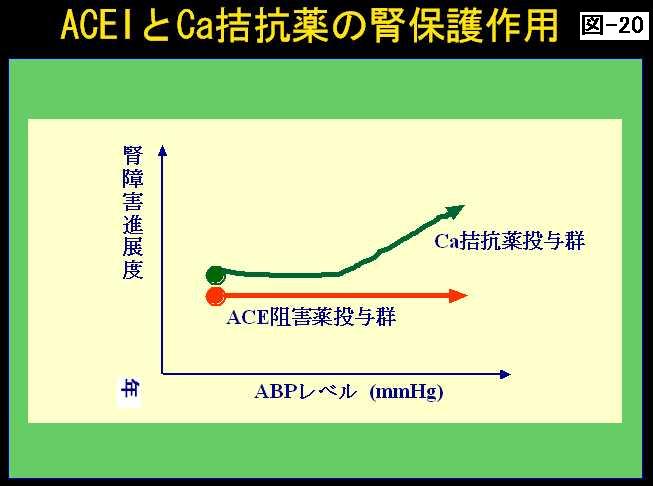
ですからこういったお薬は糸球体の内圧を下げて、長期的には腎機能の保護作用に働くということです。カルシウム拮抗薬もよろしいのですが、輸入細動脈を開くので、全身の血圧がそのまま糸球体に反映してしまうということもあるので、十分血圧を下げないといけません。(図19)
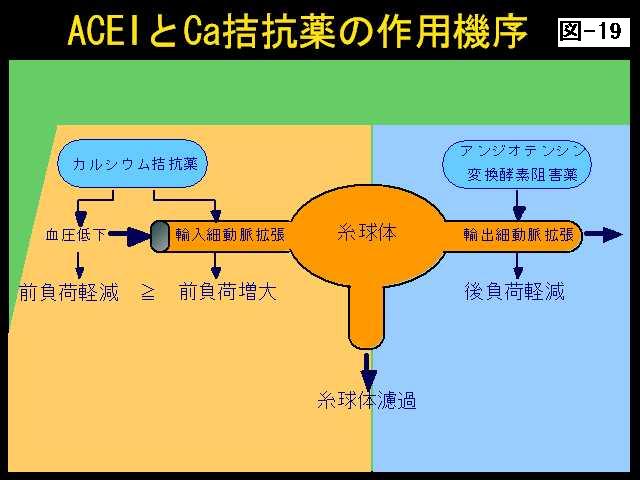
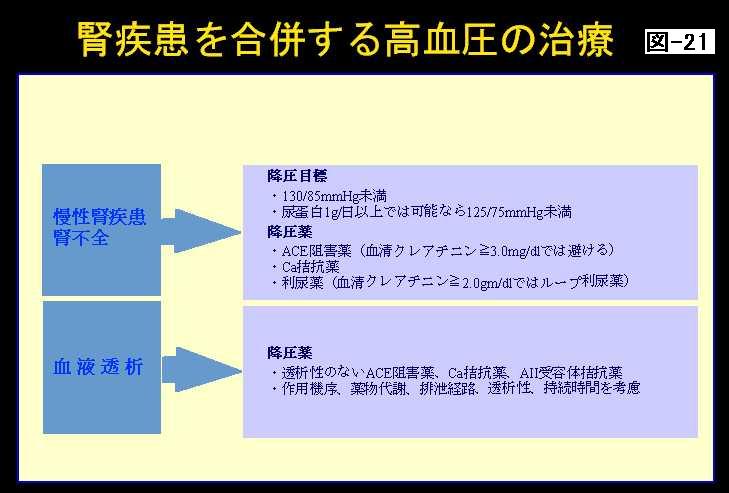
これは2000年、つまり3年ほど前に日本高血圧学会で出しました、腎疾患を合併する高血圧患者さんの治療のガイドラインです。これも先ほど林先生から紹介していただきましたので詳しくは申し上げませんけれども、大体、降圧目標は130から85未満です。尿蛋白が1グラム以上の患者さんでは、もうちょっと厳密に125の75、できるだけ下げるということが大切だということです。
あと、ただし書きがついていて、腎機能の悪い方にはループ利尿薬を使うとか、やはり腎機能の悪い方では、このアンジオテンシン変換酵素阻害薬というのは、カリウムを上げるという問題がありますので、慎重に使ってほしいということになっているわけです。(図21)
蛋白制限について
次に、蛋白の制限が非常に大切だということも見ていきたいと思います。
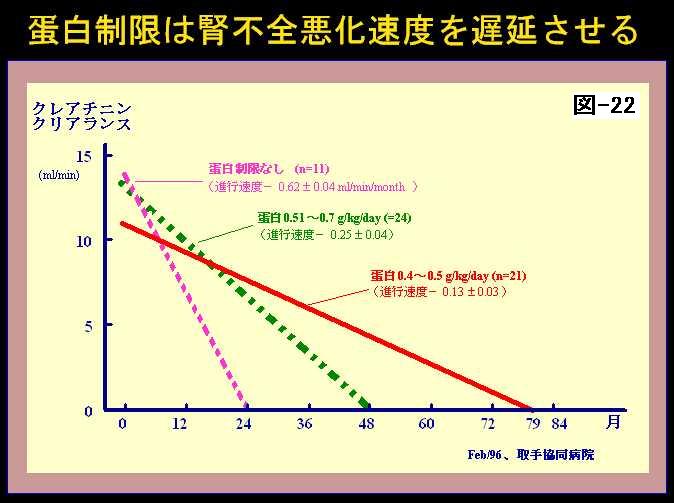
これは茨城県の取手共同病院の椎貝先生方が96年、ですから7年ほど前に出したデータです。クレアチニンクリアランスが15cc/minですので、相当腎機能は悪くなっている患者さんたちですが、そういった人に蛋白の制限をしないとかなりのスピード、24カ月で完全に腎機能がなくなるということを示しました。
そういった患者さんに、やはり蛋白をプロキロ0.5から0.7ぐらいの中等度の蛋白制限を加えますと、それが48カ月ですので、腎機能が完全になくなるまで4年間もったということです。さらに強い蛋白制限を変えますと6〜7年もったということで、かなり腎機能は悪いわけですけれども、そういった方に蛋白制限をしっかりするということは、残っている腎機能を保持する作用があるのだということを示したわけです。(図22)
ということで、「蔬食」というのは、まずいっていうあの粗っぽい粗じゃなくて、あっさりした食事という意味なのですが、「蔬食の3養」ということがありまして、これは300年前、江戸時代の貝原益軒が「食養生訓」の中で言っているのですが、あっさりした食事には3つのいいことがある。
まず、非常にあっさりしているので胃にやさしい。値段も安いので、お金がたまって幸福になるということを、300年前に貝原益軒は言っているのです。(図23) ですから、ブレンナー教授はハーバードの先生ですけども、20年ほど前に、腎臓の患者さんは、蛋白は控えないといけないと言っていますが、日本には、もう300年の昔からこういう文化があって、奥の深さがちょっと違うのではないかというふうに私は思っております。
 |
| 図23 |
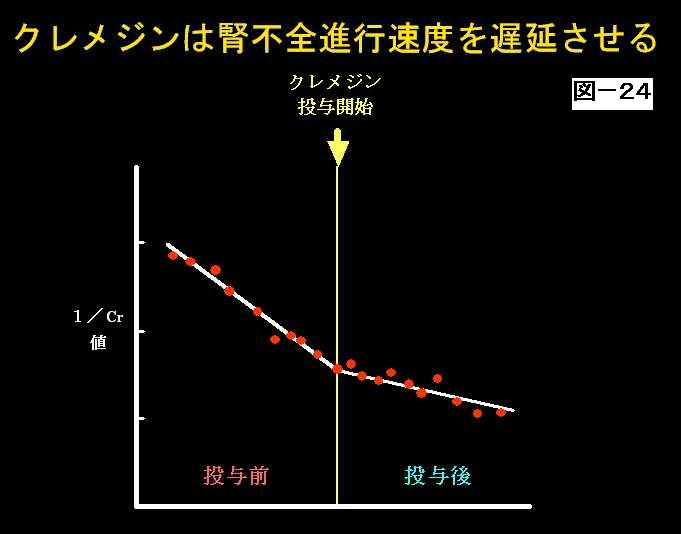
次は腎不全の対策ということで、簡単に見ていきたいと思いますが、まず、定期検診を受けましょうということです。
腎臓の病気は皆さん方よく御存じのように、自覚症状が非常に少ないんです。ですから心臓とか消化器の部分器ですと胸が苦しいとか、おなかが痛いとか、 下痢をするとか、いろんな症状があるわけですが、腎臓の病気は少なくともそういったことはございません。
定期検診を受けないと、自分の尿を見て、蛋白が出ているっていうふうにわかる人はなかなかいないと思います。若干、尿の泡立ちがあるとか、そういったことでわかる場合もありますが、ぜひとも定期検診を受けていただきたいと思います。恐らく40歳以上ぐらいになりますと東京都だとか、区から基本検診の案内があるかと思いますので、ぜひまじめに受けていただきたいと思います。
腎臓の症状といえば、あまり派手ではないのですが、むくんだり、尿が赤くなったり、血圧が高くなったりとか、そういったことがメインの症状です。腎機能がさらに悪くなりますと、夜中トイレに起きるとか、夜間尿だとか、そういったことも出てまいります。
血尿ですとか蛋白尿、この尿の異常というのは、定期検診を受けないとなかなかわかりません。尿の濁りですとか色、あと尿量の変化、こういったものに注意が必要なわけですが、蛋白の場合には尿が異常に泡が立つということが特徴です。
血尿の場合には読んで字のごとく、尿が赤くなるということで、そういうことがありましたらぜひとも近くの医療機関を訪れられるとよろしいのではないかと思います。
その他むくみですけれども、顔だとか上まぶた、足のすねなんかがむくむわけですが、ここに書いてありますように、手で押しますと戻ってこないというような、そういう場合にはむくみだということです。また、異常な体重の増加ということで、例えばネフローゼの方ですと、1週間で5キロも10キロもふえることがありす。そういった異常な体重の増加がありましたら、これもやはり医療機関を訪れるという必要があろうかと思います。
あと血圧です。これは平常の血圧を知っておくということが非常に大切で、最近ではいろんな血圧を測定する機械が出ておりますので、ぜひとも血圧を測る習慣をつけていただきたいと思います。
また疲れやすいとか顔の色が悪いとか、貧血、体の不調があるような場合は、やはり腎臓病の可能性もあるわけです。必ずしも腎臓病だけではないですが、腎不全の方は必ず貧血になりますので貧血があるようでしたら、ぜひとも病院にかかっていただきたいと思います。
腎臓の病気を予防するためにはということですが、朝型の生活リズムにする、早寝、早起きをする。水分を十分にとって排尿を我慢しない。
この排尿を我慢しないというのは、男性の場合にはあまり問題はないのですが、女性の場合には膀胱炎や腎盂炎になったりすることもございますので、我慢しない。あと風邪もやはり腎不全を一気に悪くする場合もありますので風邪も注意する。
酒、タバコに関しましては、酒はそんなに害はないのではないかと思います。大体お酒を飲みますとみんな気が大きくなって、蛋白制限ほど必要ないのではないかというふうに思いがちなわけです。ですから先ほども林先生が言っておられたように、みんな過少申告をする。3合飲んでいる人は1合ぐらいにしか言わないわけですから、実際、酒の直接的な害は腎臓に関してはないのですが、そういった意味でちょっと周辺のことからまずいのではと思います。
あとタバコです。これは確かに証拠がありまして、タバコを飲んでいる人の方が腎不全の進行が早いということがございます。高血圧ですとか痛風ですとか糖尿病などのある方は生活をしっかりしましょう。体を清潔に保つのは当たり前です。食事もとる。あと薬ですね。薬を必要以上に服用しないということ。例えば風邪薬の中に消炎鎮痛剤が入っている場合が多いわけですが、消炎鎮痛剤は、一服だけで急性腎不全になる場合もありますので、ぜひとも気をつけていただきたいと考えています。
将来の展望は
将来の展望について見ていきたいと思います。では本当に、先ほど林先生が再生医学ですとか遺伝子治療ですとか、いろんなことを話されましたけれども、透析の患者さんは減らせるのだろうかということで、幾つか問題点をピックアップしてみました。 |
 |
次に腎不全対策の展望ということですが、かなり精力的に再生医療は研究されていますが、ここに4つほど挙げた中で、一番可能性の高いのが異種移植です。豚の腎臓を遺伝子操作しまして拒絶反応が起きないようにする。そうすれば豚は何匹でもおりますので、いくらでも人に移植できます。ところがレトロウィルス、これは狂牛病みたいなわけのわからない生物といいますか、そういったものが感染する可能性があるということで、これはちょっと今のところペンディングです。 |
 |
冒頭の部分で、腎臓は老化も調節しているという話をしましたが、最近クロトー遺伝子というのが腎臓に多く発現しているということがわかりました。
今まで透析の患者さんは老化が早いといわれているのは御存じだろうと思いますが、それは老廃物が体の中に蓄積して細胞だとか臓器の機能を障害するというふうに考えられていたわけです。
このクロトー遺伝子は老化を抑制するような遺伝子で、腎臓が悪くなるにしたがって働きがだんだん落ちてきて、それが関係しているのではないかということで、将来的にはクロトー遺伝子を筋肉内に導入して、老化を抑制するというようなことも可能になるかもしれません。(図27・28)


腎臓病の制圧に望まれるということで、ちょっとグロテスクな絵ですが、カエルが大きい鳥に飲み込まれそうになっています。飲み込まれまいとして首のところで鳥の首を絞めてるんですね。
ですから我々もあきらめないで腎臓病制圧に力を注ぎたいと思っております。患者の皆さん方も、あきらめないでぜひとも食事療法ですとか薬を飲むとかいったことに、頑張っていただきたいと思います。
最後蛇足になりますけれども、英語ではあきらめないことを「ネバー・ギブアップ」と言いますが、何が何でもあきらめないというときには「ドント・エバー・ギブアップ」というふうに言うんだそうです。(図29)我々もぜひとも努力したいと思いますので皆様方も、どうぞ腎臓病になってもめげずに頑張っていただきたいというふうに思います。それでは長い間御清聴ありがとうございました。

| 質問コーナー |
松村 草野先生にたっぷりお話をいただきましたのでちょっと質問を伺うお時間がなくなってきてしまいましたが、机をこれから出しますので草野先生と林先生にお答えをいただきます。ですから御質問のある方どうぞお手をお挙げくださいましたら今のうちに先に、テーブルが出てくる前に伺いましょう。
どうぞ御質問のある方お手をお挙げください。今そこの女性の方、手を挙げてらっしゃるから、先に伺ってそれからまとめて椅子が出てきましたら先生にお話しを伺います。お名前もどうぞ。
<Q1>
質問者 「東腎協」個人会員のヨコスカアツコと申します、よろしくお願いいたします。最近ハンター・ウィルスというように、ねずみのウィルスが腎不全の病源菌じゃないかということ言われてます。日本にとりわけ腎不全症が多いし、それからアジアですね、中国なんかにもかなり腎炎の患者さんが多いということで私は田舎育ちでねずみと一緒に育ったことがあるんです。ですから、ハンター・ウィルスというよく新聞に出ておりましたけれども。
松村 それで日本人に多いのかということですか。御質問は何を聞きたいんですか、先生に。
質問者 もしそのウィルスがわかれば治療法もわかるんじゃないか、そういう展望はいかがでしょうか。
松村 そのウィルスの病原体自体を解明すれば腎不全自体が減るかということですか。草野先生に伺いますか、林先生に伺いますか。
質問者 どちらでも結構です。
松村 はい、先生方どちらでも結構でございます。
草野 はい、ハンター・ウィルスというのはそういう一部の腎症の原因になると言われていることもありますし、それから急性糸球体腎炎ようの症状を出すと言われているんですが圧倒的多数の慢性腎炎というのは原因がわからないんです。
ですからハンターで起こるというのは非常に限られた一部の方ですので一般的な治療法に結びつけるというのは難しいかと思います。
松村 はい、ハンターがあるから日本人に多いというわけではどうもなさそうということでございますね。
ほかにいらっしゃいますか、御質問向こうの方の男性。マイクお渡しください。
<Q2>
質問者 「昭島腎クリニックのひまわり会」の会員なんですけども質問は3つありまして、1つは私透析20年になるんですが筋力がやはり透析してますとどうしても衰えてきて、寝返り打った場合でも直接骨が当たりまして非常に痛いとか、それからお尻の肉も全部そげちゃって随分女房に言われるんですけども、それを回復する手立てはないのかということ。
それからもう1つはリンが非常に高くて一応炭酸カルシウムも飲んでいるんですけどもなかなか減らない、これは一体どうすればいいのか、食べている量が多いのか、そういうことです。
もう1つは病院でくれる血液検査の結果のデータです。いわゆる透析患者のデータはここまでが標準値ですよと。健常者はこうですよとあるんですが、かなり個人差があって人によってはいくら食べてもカリウムがふえないと、それで高くても全然平気だと。リンが高くても全然異所性石灰にならないと。
松村 個人差がかなりあるのではないか。
質問者 そう、一律にデータを規制するのは間違っているのではないか。
草野 わかりました。1番目の筋肉が若干、筋肉量が落ちるということですけれどもこれは適度に運動されてますか、それでもやはり腎不全の方、透析を受けられている方というのは血液浄化療法を、透析をしていること自体がやはり体の蛋白質を崩壊するような方向に動くんです。
異化が促進することがありまして、普通の食事をされてもやはり筋肉がつきにくいということがあるんです。ただしこれはやはり何年か前のかなり権威のある雑誌に、そういった患者さんたちにアナボリックステロイドこれは身近な話でいきますとアンドローゼン、ベンジョンソンが飲んでたとか、売ってたという薬なんですけども、これが筋肉を増すんですよね。あと食事でもクレアトールですとかそういったものを筋肉の素材になるようなものを飲んだりします。
松村 蛋白質ではなくて筋肉にプラスになるものを多少ということですね。
草野 そうですね。あともう1つはリンのコントロールです。これは恐らくお宅の場合にはちょっと2次性の副甲状腺機能亢進症ですとかその副甲状腺の状態で食事を守っていてもなかなかリンがコントロールできにくいということがあるんです。ですから担当医の先生に副甲状腺のホルモンのレベルがどうなんだということをぜひともお伺いいただきたいと思います。
松村 わかりました。じゃ、そのデータが個人差があるということに関しては。
草野 これはやはり個人差があるのはしょうがありませんので、ある一定の幅をもたせてこのあたりということで、恐らくどこの病院でも表示してあるかと思いますので厳密にあんまり考えなくてもよろしいんではないかというふうに思います。
松村 そのデータをある程度フレキシブルに持ってみるようにしましょう。
草野 その範囲の中にあればよろしいのではないかというふうに思います。
松村 もう時間が来てしまったんですがあとお1人だけ、どなたかいらっしゃいましたら伺いますがその後ろの方ごめんなさい、きょうは短めにお願いします。
<Q3>
質問者 1点だけ草野先生に。先ほどのお話しの中で消炎鎮痛剤はいけませんよというお話があったと思うんです。腰が痛いので消炎鎮痛の塗るのをちょうど腎臓の裏になるんですが、塗るというのはやっぱりよくないでしょうか。
草野 保存期、腎機能が落ちているような方でかぜ薬をよく飲まれることもあるかと思うんですけれども、そういった場合に例えば先ほど僕極端なことを言ったんですけれども一服の消炎鎮痛剤、かぜ薬だけで腎不全になってしまうことがあり得るんだということを言いましたけれども、それはかなり極端な話で。
松村 湿布はよろしゅうございますか。
草野 はい。
松村 湿布は大丈夫だそうです。
草野 それはあんまり問題にならないんじゃないかと思います。
松村 はい、わかりました。やっぱり手を挙げていらしたからあなた最後に一言。
<Q4>
質問者 2年前にかゆみが出てきまして。
松村 透析暦何年ですか。
質問者 透析暦4年なんです。それで皮膚科の方へ行きまして塗り薬をもらってそれで塗ってから割合早く治ったんですけど、このたびは去年秋ごろからまたかゆみがひどくなりまして。
松村 かゆみの対策を伺いましょうか。林先生ちょっとかゆみ対策皆さん透析してらっしゃる方は多いようですけど。
林 透析の場合、かゆみというのは問題になるんですが主な点は2つで、やはりカルシウムとリンの積が高いとかゆみが出やすい、ですからリンを抑えるような食事療法をまず心がけていただく、これが1つです。
それからもう1つはこれは透析患者さんに限らないんですが、私も最近随分年をとってきまして、年をとってきますと肌が乾燥するんです。特に冬場、秋口から冬にかけてすごく乾燥して余計かゆくなるんです。ですから保湿を保って油分を十分、例えばおふろに入ったらクリームをつけるとか、かゆいとおふろに入ってむきになって体洗う方いるんですが、余計かゆくなるんです。ですから、むしろちょっとおふろに入って、あんまり熱いおふろに入らないでゴシゴシこすらないで。あとかゆみの薬に関しては腎不全のかゆみに対して開発している薬もありまして、そのうちこれ適応なればいいなと思っているところもあります。
松村 これからいいお薬もでてきそうですし、それからおふろから上がったら体がそんなにまだ水分を持っているときに保湿の油分、椿油とかオリーブオイルとかそういうのでオイルを塗るというのもとても効果があるって透析の患者さんたち言ってらっしゃる方もいらっしゃいますから、いろんなこと試していただければいいと思います。
本当はもっと皆さんからいっぱい御質問を受けて、先生方にお答えいただきたかったんですが3時半に終了の予定ですので大変お時間が短くて、まことに申しわけございません。それでは最後に閉会のご挨拶を東京都腎臓病患者連絡協議会副会長の榊原靖夫さんにお願いいたします。
<閉会のあいさつ>
 |
東京都腎臓病患者連絡協議会
副会長 榊原 靖夫
どうも皆様長い間ご苦労様でございました。お疲れ様でございました。本日は慶應義塾大学の林先生、自治医科大学の草野先生、それからロビーの方にはまた慶應義塾大学の先生お二人にお見えいただいて大変有意義なお話を承ることができました。
冒頭に松村さんからお話ありましたように東腎協といたしましては都民の集いを通じまして、我々透析患者をふやさないように啓蒙啓発運動をずっと続けてまいっております。今後とも東腎協といたしましてはこういう運動も一生懸命続けていきたいと思っております。
本日は最後まで御熱心におつき合いいただきましてありがとうございました。きょう御出演いただきました先生方にどうぞ最後にもう一度盛大な拍手をお願いしたいと思います。
それから松村さんにも、いつも本当に東腎協は、お世話になっておりまして、本当にありがとうございました。皆さんどうぞお帰りお気をつけてお帰りください。それではこれで都民の集いを閉会とさせていただきます。どうもありがとうございました。
東腎協 号外 203年11月15日
最終更新日:2004年8月28日
作成者:K.ATARI